子宮頸がんとHPV感染
子宮頸がんとHPV感染
子宮頸がん
●子宮頸がんと子宮体がん
女性の生殖器に発生するがんには、卵管がんや卵巣がん、腟がん、外陰がん、子宮がんなどがあります。一般に子宮がんは、「子宮頸がん」と「子宮体がん」に分けられます。
子宮頸がんと子宮体がんは、それぞれ発症しやすい年代や原因が異なります(図1)。
図1:子宮頸がんと子宮体がん1
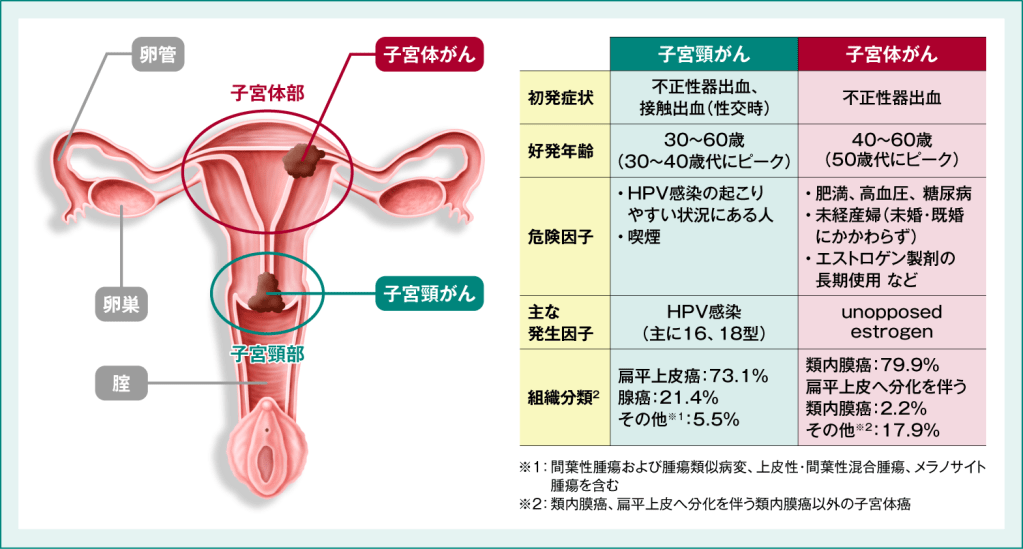
1. 病気がみえる vol.9 婦人科・乳腺外科 第4版. 2018年: p145. より一部抜粋
2. 日本産科婦人科学会・婦人科腫瘍委員会: 婦人科腫瘍委員会報告 2021年患者年報
●子宮頸がんの主な手術
子宮頸がんの主な手術には、子宮の一部を切除する円錐切除術と子宮の広い範囲を摘出する子宮全摘出術の2つがあります。前がん病変や、がんが子宮頸部内に限局される場合は、円錐切除術を行います(図2)。一方、がんが子宮頸部を超えてさらに進行している場合、子宮全摘出術を行います(図2)。いずれも、術後にさまざまな後遺症があらわれることがあり、QOLを著しく低下させる可能性があります。
図2:子宮頸がんの主な手術
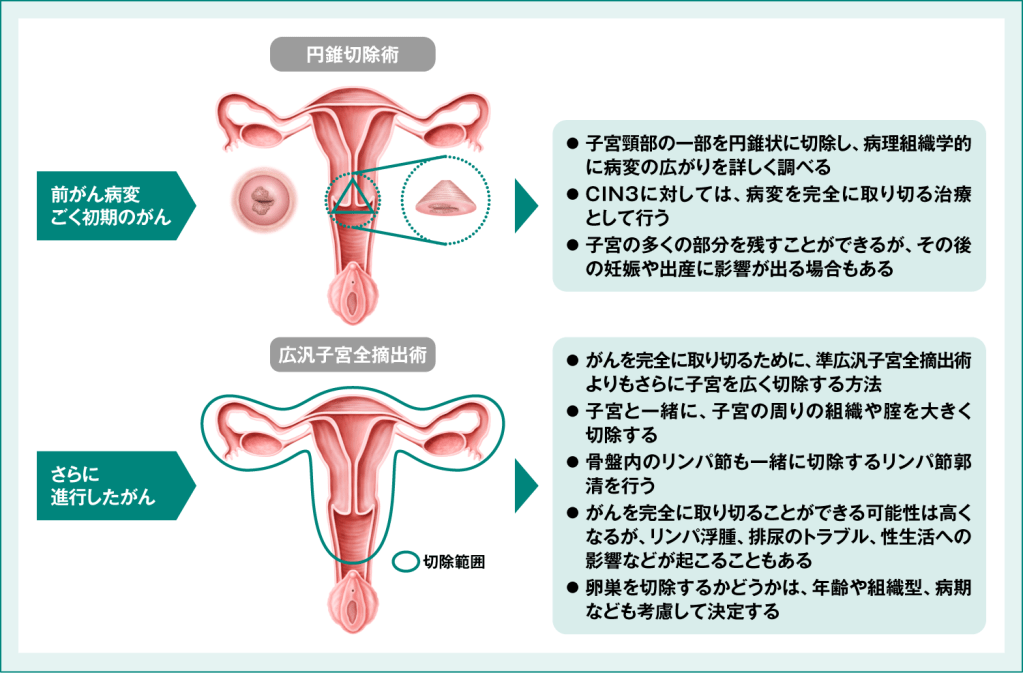
国立がん研究センター がん情報サービス編集委員会 編 がんの冊子 各種がんシリーズ 子宮頸がん 2023年3月 第5版 p17-p19. (一部抜粋)
https://ganjoho.jp/public/qa_links/brochure/pdf/141.pdf
ヒトパピローマウイルス(Human Papillomavirus:HPV)
●HPV
子宮頸がんの原因のひとつにHPV感染があげられます。HPVはありふれたウイルスで、海外の報告では、異性との性経験のある女性の84.6%が一生に一度はHPVに感染すると推計されています1)。
200種類以上の型があり、発がん性のある高リスク型と、良性腫瘍を引き起こす低リスク型があります2,3)。子宮頸がんの約65%はHPV16型と18型が原因です(図3)4)。
図3:子宮頸がんの原因

1. Chesson HW et al. Sex Transm Dis. 2014; 41: 660-664.
2. Winer RL et al. J Infect Dis. 2008; 197: 279‒282.
3. Bzhalava D et al. Virology. 2015; 476: 341-344.
4. Muñoz N et al. N Engl J Med. 2003; 348: 518-527.
5. Sakamoto J et al. Papillomavirus Res. 2018; 6: 46-51.
6. Garland SM, et al. J Infect Dis. 2009; 199: 805-814.
●HPV感染と子宮頸がんへの進行
高リスク型のHPVに感染しても、必ずがんになるわけではありません。HPVに感染しても、そのウイルスの多くは自然に身体から排除されます。一部のウイルスが持続感染することで、数年から数十年という時間を経てがんへと進行することがあります(図4)。
図4:HPV感染と子宮頸がんへの進行1
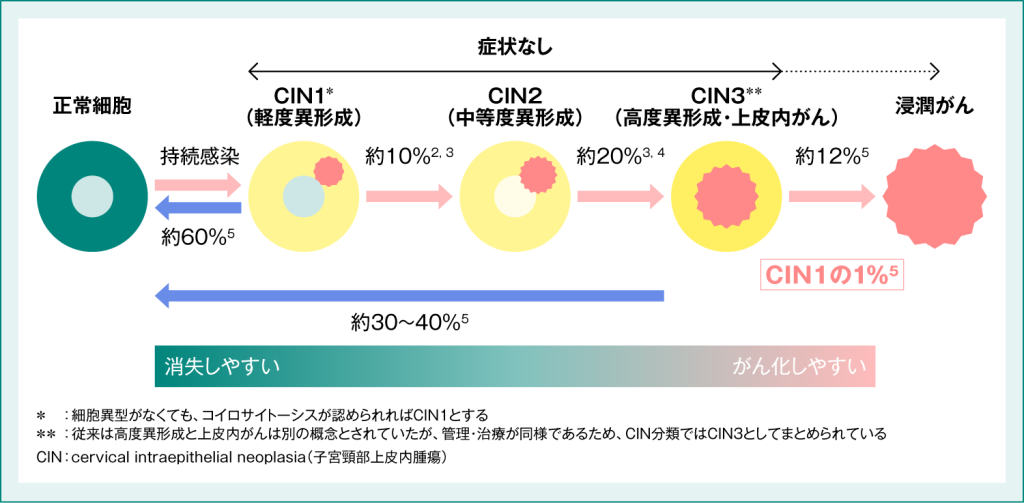
1. 日本産科婦人科学会・日本病理学会編 子宮頸癌取扱い規約 病理編 第5版 2022: 30-51.
2. Moscicki AB et al. Lancet. 2004; 364: 1678-1683.
3. Matsumoto K et al. Int J Cancer. 2011; 128: 2898-2910.
4. Ostör AG. Int J Gynecol Pathol. 1993; 12: 186-192.
5. Markowitz LE et al. MMWR Recomm Rep. 2007; 56(RR-2): 1-24.
●世界のHPV関連子宮頸がんにおけるHPV型分布(海外データ)
世界のHPV関連子宮頸がんにおけるHPV型の分布です(図5)5)。
図5:世界のHPV関連子宮頸がんにおけるHPV型の分布
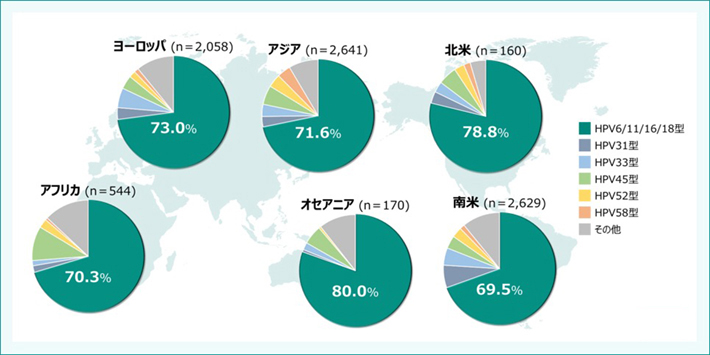
【対象・方法】HPV関連の国際研究におけるHPV型陽性の浸潤性子宮頸がん(ICC)症例8,977例を抽出し、各HPV型のICC相対寄与率を推定した。
Serrano B et al. Infect Agent Cancer. 2012; 7: 38-50. より作図
【利益相反】著者にMSD社より施設を通してHPVワクチンの臨床試験および疫学研究への支援、会議への旅費等を受領している者が含まれる。著者にMSD社の社員が含まれる。
●日本における浸潤性子宮頸がんのHPV型分布
日本では、浸潤性子宮頸がん患者の90.8%がいずれかのHPVに感染しており、そのうちHPV単感染患者の65.4%でガーダシル®およびシルガード®9に含まれる高リスク型のHPV16/18型が検出されました。さらにシルガード®9に含まれるHPV31/33/45/52/58型を含めると、その割合は88.2%でした(図6)4)。
図6:日本における浸潤性子宮頸がんのHPV型分布
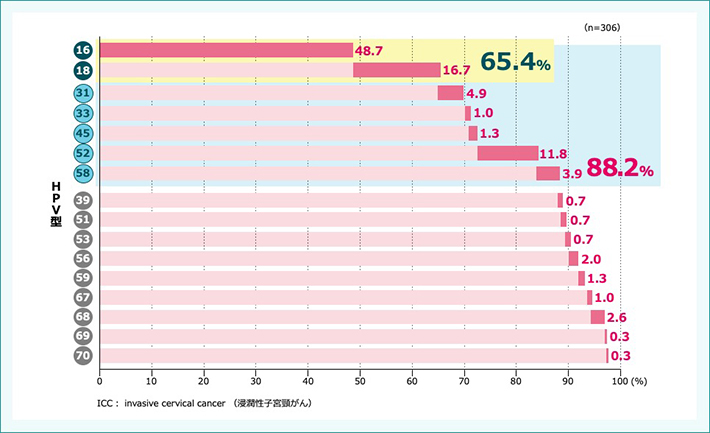
【対象】日本人女性で組織学的に浸潤性子宮頸がんと診断された症例のうち単感染として検出された306例
【方法】多施設より提供された1990~2017年の検体から、PCRでHPV遺伝子の検出および型判定を行った。
【Limitation】 HPV検査におけるPCRの結果は異なるアッセイ間で一貫していないことが示唆されているため、本研究では遺伝子型特異的な「マルチプレックス PCR」と、蛍光ビーズによる多項目同時測定を可能にする「Luminex テクノロジー」を組み合わせたPCR-SSO法により31種のHPV型を高感度に同時検出可能なGenosearch-31 HPVに5つのHPV型検出システムを加えたGenosearch HPV31+5を使用した。よって、これまで一般的であったRocheリニアアレイやINNO-Lipa法との比較データが不足していることが本研究の限界であった。
Sakamoto J et al. Papillomavirus Res. 2018; 6: 46-51. より作図
●子宮頸がんおよび前がん病変におけるシルガード®9に含まれる各HPV型の複合相対寄与率
高リスク型のHPVのうち、シルガード®9に含まれるHPV16/18/31/33/45/52/58型は、HPV陽性症例において前がん病変で89.4%、浸潤性子宮頸がんで93.6%に関与していたことが報告されています(図7)6)。
図7:子宮頸がんおよび前がん病変におけるシルガード®9に含まれる各HPV型の複合相対寄与率
【対象・方法】2012~2017年に参加21施設において新たにCIN1、CIN2-3/AIS、浸潤性子宮頸がんと診断された16~39歳の女性で、子宮頸部疾患の治療歴がない5,045例を対象に、HPVワクチンの影響を推定するため、HPV陽性症例におけるHPVワクチンに含まれる各HPV型の複合相対寄与率をHPVワクチン未接種者のデータを用いて疾患の重症度および組織型別に算出した。
【Limitation】本研究における子宮頸部検体の検査は中央病理診断によって確認されたものではないため、誤判定が結果に影響を及ぼした可能性があった。本研究で用いたリニアアレイアッセイはHPV52型を直接検出することができないため、HPV52型の有病率が過小評価されている可能性が示唆された。本研究で確認されたHPV陰性浸潤性子宮頸がん症例検体の評価はできない。また、一部の浸潤性子宮頸がん症例はHPV感染とは無関係である可能性は無視できない。
CIN:cervical intraepithelial neoplasia(子宮頸部上皮内腫瘍)、AIS:adenocarcinoma in situ(上皮内腺がん)、SCC:squamous cell carcinoma(扁平上皮がん)
Onuki M et al. Cancer Sci. 2020; 111: 2546-2557.
参考文献
1) Chesson HW et al. Sex Transm Dis. 2014; 41: 660-664.
2) Bzhalava D et al. Virology. 2015; 476: 341-344.
3) Muñoz N et al. N Engl J Med. 2003; 348: 518-527.
4) Sakamoto J et al. Papillomavirus Res. 2018; 6: 46-51.
5) Serrano B et al. Infect Agent Cancer. 2012; 7: 38-50.
6) Onuki M et al. Cancer Sci. 2020; 111: 2546-2557.